第4章では乳癌合併妊娠(妊娠期乳癌)について取り上げる。
妊娠期乳癌の頻度は3,000妊婦に1人と,妊娠期に診断されるがんの中で最も多いがんの一つと推定されている。妊娠期乳癌に対する妊娠中のがん治療については,その周産期学的安全性,腫瘍学的安全性が不確実であったことから,人工妊娠中絶が提案されることもあった。しかしながら,近年,妊娠中のがん治療(外科療法,薬物療法)の母体および胎児の発育に対する安全性を報告するデータが蓄積されており,妊娠週数を配慮することで妊娠中のがん治療が可能になってきている。
実際に妊娠期乳癌の患者の治療方針を決定する際は,妊娠中にがん治療を行うことで胎児がどのような影響を受けるのか,妊娠していない乳癌患者への治療内容や治療効果と比べどれくらい異なるか等,産科,腫瘍科の二側面から考えなければならない。また,患者は妊娠中の治療のメリット(確かさ),デメリット(不確かさ)を考慮して,妊娠継続をするかどうかの意思決定をする必要がある。
妊娠期乳癌患者の妊娠継続の意思決定は,患者本人だけではなく,配偶者や親等,複数の利害関係者が絡むため容易ではないこともある。妊娠を継続するかどうかの判断は,十分な情報提供と,確かさ・不確かさへの理解,そしてリプロダクティブ・ライツ(産む権利・産まない権利)に配慮した意思決定支援が不可欠であり,まさに医療者と患者および患者家族の協働意思決定が求められる。
本章のBQ,CQ,FQでは妊娠期乳癌診療において考慮したい重要な臨床課題を取り上げ,解説している。これからまさに妊娠期がん診療を行おうとしている医療者,当事者が介入行為の確かさ・不確かさを共有し,協働意思決定を行うための一助としていただきたい。
本総論では,妊娠期乳癌診療にあたる際の基本的な内容を概説する。
本邦における妊娠中のがん合併率に関するデータはない。海外からの報告では1,000~1,500妊婦に1人の割合でがんが合併しているといわれている1)2)。妊娠期がんの割合は1960年代の報告では2,000人に1人と報告されており,徐々に増加傾向であるとされている3)。その原因は,がん自体の発症率が増えてきているだけではなく,女性の社会進出や生殖補助医療の発展等を背景として30~40代で妊娠・出産をする女性の数が増加していることも影響していると考えられている4)。妊娠中に見つかるがんとして多いものは,乳癌,血液がん(リンパ腫,白血病),子宮頸癌,甲状腺癌,大腸癌,卵巣癌,悪性黒色腫等が挙げられる。
妊娠期乳癌の予後は,年齢や病期を調整した非妊娠期乳癌と比べ,多変量解析では差がないことが分かっている5)。
妊娠期乳癌の典型的な症状やサインはない。妊娠期に乳房のしこりや皮膚の変化を感じても,妊娠症状の一つとして認識されることが多いため,乳癌の診断が遅れることもある。そのため,妊娠中であってもしこりや乳房の変化があれば,乳腺専門機関を受診するのが望ましい。
妊娠中に増大する良性腫瘍の一つとして線維腺腫が有名ではあるが,増大傾向がある場合は針生検を用いた確定診断が推奨される。1カ月の診断の遅れは乳癌の腋窩リンパ節転移のリスクを0.8~1.8%増加させるといわれており,細胞診よりも針生検での確定診断のほうが正診率が高いことを考えると,妊娠中であることを理由に組織生検をためらう必要はない。
乳癌が疑われる症例に対しては超音波が第一選択となるが,マンモグラフィも安全に施行可能である。妊娠中の乳房MRI撮影については造影が必要であり,胎児への影響を考慮すると施行は勧められない。遠隔転移の有無の評価が必要と考えられる症例に対しては,胸部X線検査(遮蔽を併用),肝臓超音波検査,および造影剤を用いない胸椎・腰椎のMRI検査を考慮してもよい。不必要な検査あるいは正確性に欠ける画像検査は避けるべきである。
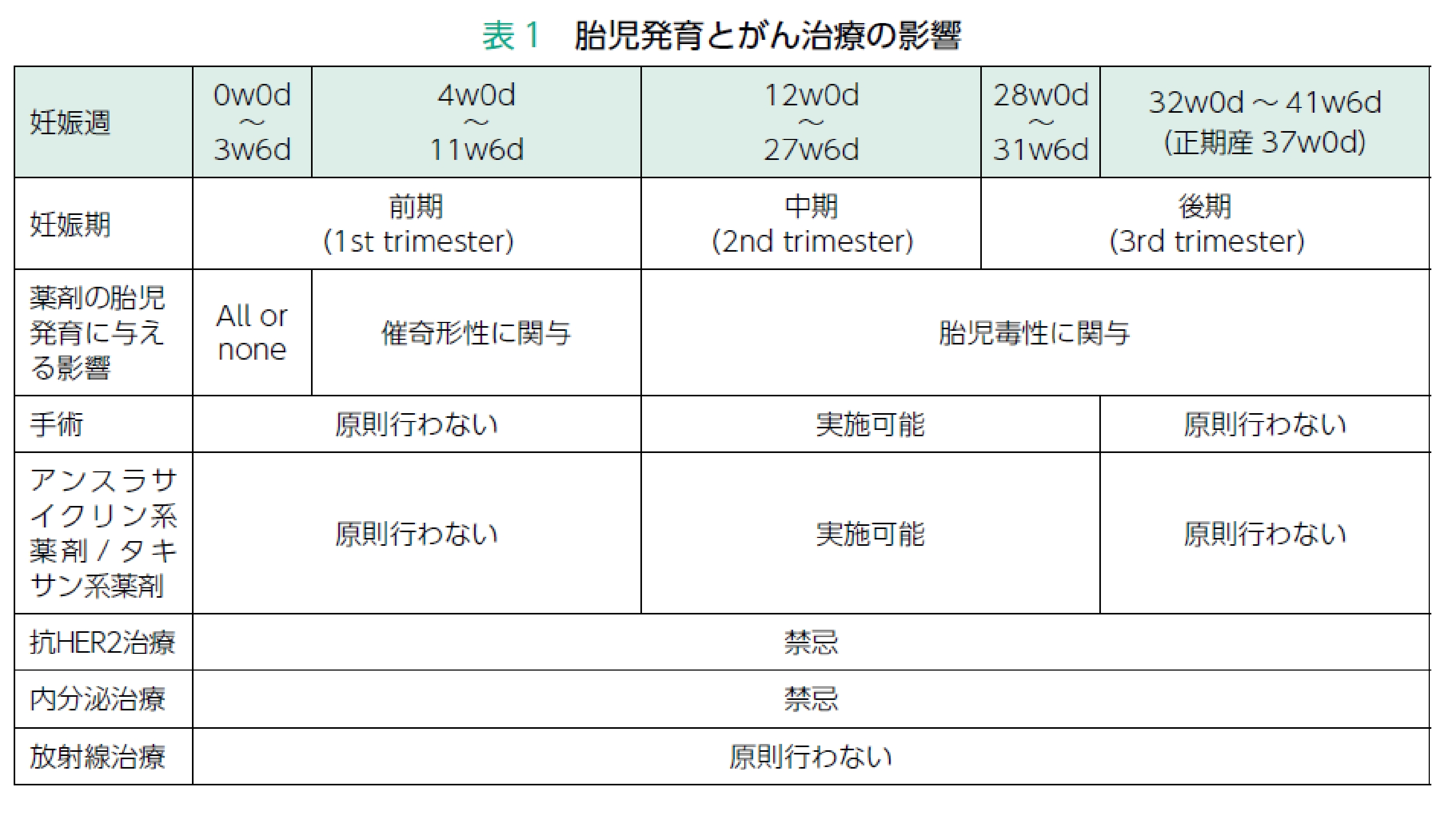
妊娠中のがん治療の原則は,胎児への不利益を最小限にしながら,母親に対し最善のがん治療を行うことである。がん治療と妊娠継続の両立に関しては,病期の広がりや,推奨される治療内容,診断時の妊娠週数によるところが多い(表1)。
これまでの報告からは,妊娠週数を配慮すれば妊娠中の外科療法,薬物療法ともに児への短期的な影響は少ないとされている。したがって,乳癌の予後を考慮し,妊娠中であっても適切なタイミングで外科療法,薬物療法を行うことは考慮される。ただし,産科的管理の面から外科療法は妊娠31週まで,薬物療法は34週までとし,それ以上になる場合は児の出産を待ってからがん治療を行うことが望ましい。
妊娠中の薬剤併用に関しては全国にある「妊娠と薬情報センター」の利用も検討する。
産科診察は妊娠中に化学療法を行っている場合は,3週毎(化学療法の投与スケジュール毎)の診察を行う。妊娠中に化学療法を行っていない場合は,通常の妊婦検診と同じタイミングで行う。
分娩は母体のがんの状態が落ち着いていれば正期産(妊娠37週)を待つのが望ましい。早産による児の知能や成長・発達への影響は化学療法による影響より大きいといわれている6)。
分娩方法は産科的リスクに応じて選択する。帝王切開の適応は,あくまで産科的適応に準じ,妊娠期乳癌だからといって,不必要な帝王切開は避けるべきだろう。基本的には経腟分娩での出産が第一選択になる。誘発分娩の必要性については乳癌のバイオロジーや治療スケジュールを考慮しながら,その適応について産科医と相談して決定するのが望ましい。
産後の授乳は可能である。ただし,産後に追加の抗がん剤治療が必要な場合は,乳汁への薬物移行,乳腺炎のリスクの観点から化学療法開始前に断乳をする。断乳には約1週間程度かかるため,断乳完了予定日の1~2週前にカベルゴリン(1.0mg,1日1回,1日のみ)を内服する。断乳方法については産科医や助産師にも相談するのが望ましい。
産後に乳癌治療を行う場合は,初乳を与えた後,1~2週後に断乳することが多い。
産褥期経過が良好であれば,産後1~2週間後には乳癌治療(外科療法,薬物療法含む)が可能である。
