がん治療後の妊娠
妊娠中のがん
妊娠中にがんが見つかった場合
妊娠関連がんについて

妊娠中にがんと診断されることがあります。この状況を妊娠関連がんといいます。妊娠関連がんの定義は研究ごとに異なりますが、ほとんどの場合、妊娠中または出産後1年の間にがんと診断されたものとされています。妊娠中に診断されるがんの発生率は17〜38 / 100,000出生の範囲であると報告されています。
妊娠中または出産後1年までに診断されたがんの発生率は137 / 100,000出生と増え、分娩後1年以内に多くの人が見つけられることがわかります。これらの割合は、妊娠をしていない人を含めた女性で発見される率とほぼ同等です。
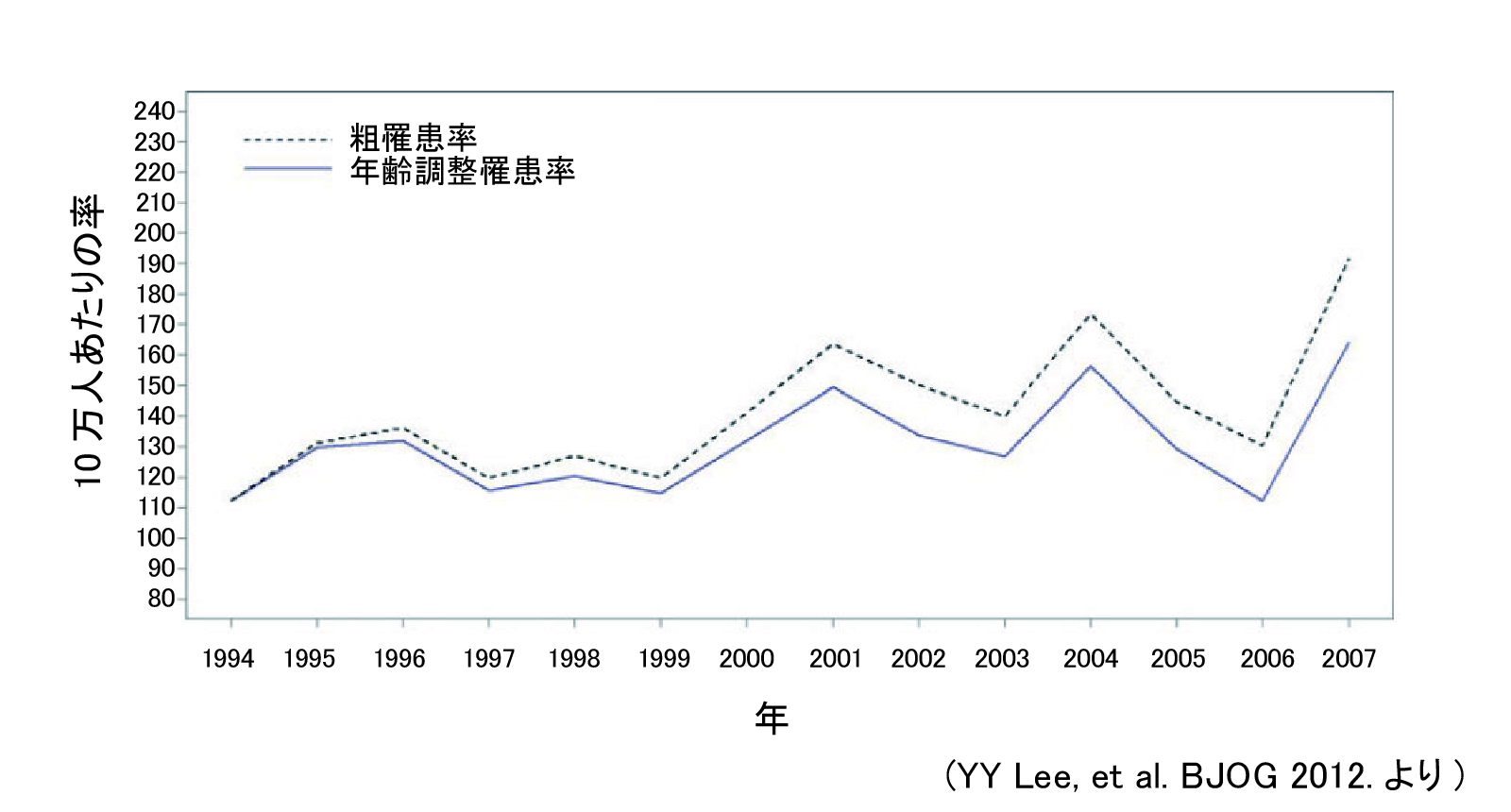
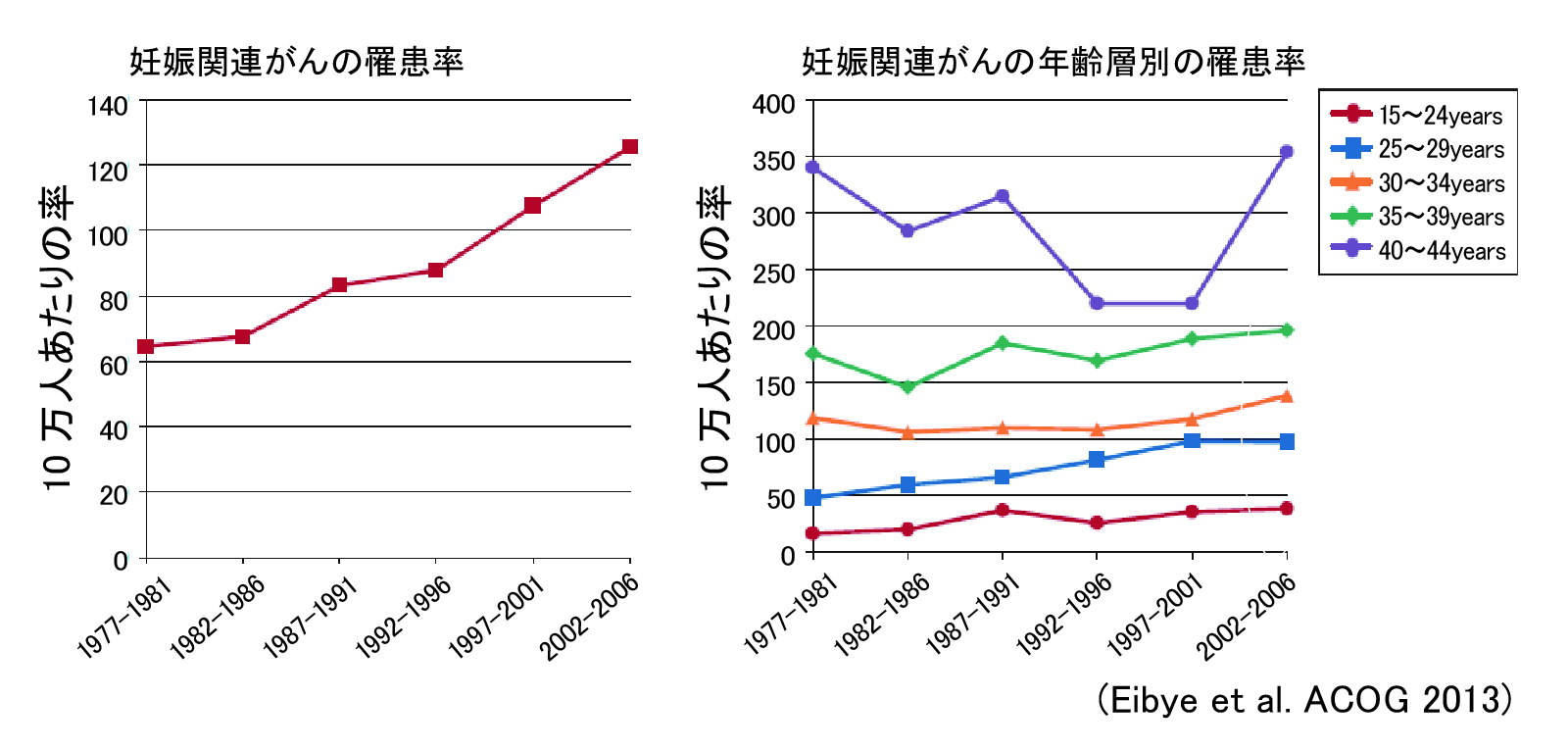
1977年から2008年の期間にわたる研究で、妊娠関連がんの発生率の経時的な有意な増加が報告されています(図1)。この原因のひとつに晩産化による影響があります。年齢階層別のがん罹患率を見てみると年齢層が高いほどがんの罹患率が高いことがわかりますが、期間別に比較するとなだらかに増加している印象です(図2)。今後も晩婚化および晩産化が進むと考えられ妊娠中に発見されるがんは増加すると予想されます。また、このなだらかな増加は、診断技術の改善、妊娠中に受けられる医療サービスの増加によるものと考えられます。このように現在では、年間約1000人に1人の割合で妊娠関連がんが発見されると考えられています。これは妊娠していない女性と同等の割合で発生していることが知られており妊娠中もがんに対する注意が必要であることがわかります。
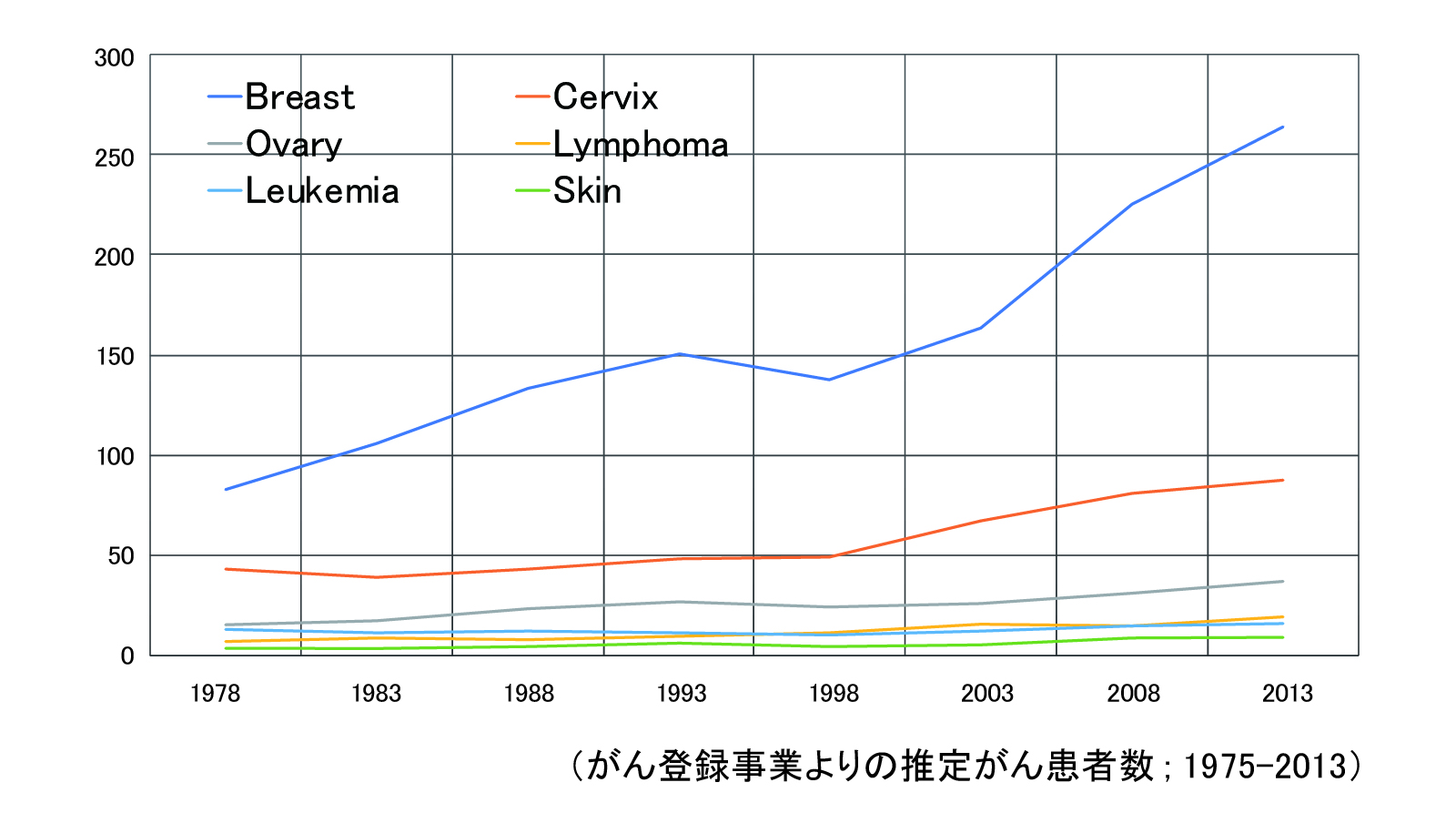
残念ながら日本国内には、妊娠関連がんの発生率に関する調査はありません。図3は、生殖年齢の女性の推定癌発生率を示しています。 これらの35年間で、すべてのがん、特に発生率が最も高い乳がんが3倍、子宮頸がんが2倍になる傾向があります。
妊娠中に発見されるがんの種類と妊娠がそれらのがんに及ぼす影響について
日本国内の妊娠中のがんに関する大きな調査は認められませんが、妊娠関連がんとして世界的には、乳がん、甲状腺がん、子宮頸がん、血液がん、卵巣がん、悪性黒色腫が多いことが知られています。悪性黒色腫は北欧を中心として白人に多いことが分かっています。そこで日本国内においても妊娠中に発見されやすい乳がん、子宮頸がん、悪性血液腫瘍に関して妊娠ががんに及ぼす影響について説明します。
乳がん
妊娠および授乳中は乳房のサイズが増加することから、乳房のしこりを見つけることが難しくなります。このことにより診断が遅れるものがあります。したがって、妊娠していない乳がん患者と比較した場合、多くの妊娠乳がん患者の診断はより進行した段階で発見されると考えられています。
妊娠関連の乳がんの女性は、非妊娠患者よりもリンパ節転移が陽性である可能性が高く、腫瘍が2 cm未満である可能性が低いと報告されています。また、妊婦は転移性乳がんと診断されるリスクが2.5倍高く、早期(I期)がんと診断される可能性が有意に低いことが明らかとなっています。この結果は、妊娠関連の乳がん患者は非妊娠乳がん患者よりも進行した状態および診断時に大きな腫瘍を有することを報告する最近の2つの研究によって裏付けられています。大部分の後方視的研究は、妊娠関連の乳がん患者の生存率は、非妊娠の乳がん患者よりも悪いと報告しています。
一方で妊娠関連乳がんは予後不良となっていますが、それは一部の症例で診断が遅れたことと妊娠に配慮したために最適でない全身療法を施行したことによる可能性があることが指摘されています。患者の病状、治療など患者の背景を合わせた患者対象研究においては、死亡リスクは妊娠していても非妊娠患者とかわらないとの報告があります。30の研究論文を解析した研究結果では、妊娠中にのみ診断された乳がん患者の死亡リスクは、妊娠していない対照と比較してわずかに高くなるが、統計的には差はないと報告しています。
このようなことから妊娠や授乳により診断が遅れたり、妊娠していることを考えて治療内容を変更すると予後が悪くなると考えられますが、妊娠自体が、がんを悪化させることはないように考えられます。
子宮頸がん
妊娠中の子宮頸がんの発生率は、妊娠中に最も頻繁に診断される1つです。妊娠中に診断された子宮頸がんの大まかな発生率は、1.8〜10.9症例/ 10万人と考えられます。妊娠中に診断された子宮頸がんの年齢調整発生率は母体年齢の上昇とともに増加していることが報告されています。
妊娠することによって子宮頸がんの進行を早めないと考えられています。多くの研究論文をまとめると大部分が妊娠中に浸潤性子宮頸がんが発見されても予後の違いはないと考えられます。2005年以降に発表された少なくとも3つの後方視的研究において妊娠関連子宮頸がん症例と子宮頸がんの非妊娠患者の生存率の差は、認めないと報告されています。また、妊娠関連子宮頸がんは、非妊娠中に見つかるがんより若年で早期がんが見つかりやすいとの報告があります。
悪性血液腫瘍(悪性リンパ腫と白血病)
妊娠関連造血器がんの発生率をみるとホジキンリンパ腫、非ホジキンリンパ腫、白血病の発生率は、それぞれ0.7〜8.1 / 10万人、0.2〜5.4 / 10万人、0.4〜1.4 / 10万人と報告されています。1件の研究では、妊娠関連妊娠関連リンパ腫または白血病の合計は、1994年から2008年までの研究機関においては出生あたり4/10万と報告されています。
ホジキンリンパ腫と白血病の予後への妊娠の影響はないように考えられますが、非ホジキンリンパ腫についてはデータは限られているため、影響はまだわかっていません。また、ホジキンリンパ腫の結論も、主に小規模な後方視的研究および症例報告に基づいています。84人の妊娠関連ホジキンリンパ腫患者と228人の年齢が一致した非妊娠ホジキン患者の間で生存曲線または生存期間中央値に差はないと報告されています。妊娠関連がんは、この研究では妊娠中および産後最大3ヶ月までの診断として定義されました。単一の病院からの別の後方視的研究では、ホジキンリンパ腫の初回治療の3ヶ月前または9ヶ月後までに妊娠した48人の女性と67人の年齢が一致した非妊娠ホジキンリンパ腫の症例を追跡し、妊娠関連ホジキンリンパ腫症例と年齢が一致した非妊娠コホートを対照としたところ20年生存率または診断時の段階の分布に統計的差異を認めないことを報告されています。また過去の報告をまとめ「適切に治療した場合、妊娠はリンパ腫の経過に影響を及ぼさないことを示唆する証拠がある」と結論つけられています。
妊娠中の非ホジキンリンパ腫の予後は、データが非常に少ないため不明です。しかしながら、非ホジキンリンパ腫患者の妊娠中に診断された女性の予後は、ホジキンリンパ腫患者の妊娠中に診断された女性と比較して、悪いとの報告も認められます。
妊娠は白血病の経過に影響を与えないと一般的に考えられていますが、これらは非常に少ない過去の報告に基づいています。急性白血病の妊娠患者について1972年から1982年に発行された論文のまとめでは妊娠中に急性白血病と診断された女性の生存期間は、急性白血病の治療を受けた成人の生存と一致していることがわかりました。フランスの13施設にアンケート調査を行い1988年から2003年までの37症例のデータに基づいて、妊娠中に急性白血病と診断された患者の全生存率は3年で65%、5年で46%であり、妊娠は急性白血病の経過に影響を与えないと結論付けられています。これらの妊娠関連白血病の研究には、非妊娠の対象を置いていません。
妊娠中のがんの診断方法について
がんの状態を知るには、患者さんは複数の検査を受ける必要があります。組織生検、超音波検査、MRI、CT、PET-CTなどです。これらの検査の妊娠および胎児へ与えるリスクを考える必要があります。組織生検と超音波検査は、特に考慮する必要はないと考えられます。
1)MRI
これまでのところ妊娠期間のどの時期においてもMRI撮影は胎児への悪影響は確かなものではないと考えられていますが、American College of Radiology(米国放射線学会:ACR)は妊婦のMRIの施行に関し推奨を出して、次の条件が満たされた場合にのみMRIを使用すべきだとしています。 ①MRIで得られる情報が、超音波検査などの別の非放射線の方法では得られない場合、②検査が患者の妊娠が終了するまで待てない場合、③その検査より得られた結果により妊娠中の患者や胎児の治療方針に影響を与える可能性がある場合としています。
2)X線、CT
ACRは、子宮内の胎児への放射線の影響をまとめています(図4)。線量が100mGy未満の場合、妊娠期間に関係なく照射の影響は無視できます。ただし、100mGyを超えると胎児に影響が及ぶ可能性があり、妊娠期間によって影響が異なります。 患者が妊娠3週目または4週目にある場合、自然流産のリスクが高まる可能性があります。 5〜10週間で、奇形が増加します。11〜17週の間、IQが低下し、精神遅滞のリスクが高まります。これらの理由により、ACRは子宮への100mGy未満の被曝を推奨しています。
骨盤への通常のCT検査の線量が20-30 mGy未満であることを知る必要があります。 ACRの要約に示されているように、この量の放射線被曝は奇形およびIQの低下に関して胎児にとって安全であると思われます。しかし、患者が複数のCT検査と治療放射線を必要とする可能性について考える必要があります。 1回の骨盤CT検査の線量はわずかですが、不必要なCT検査は避けるべきです。
治療の母児への影響について

妊娠関連のがんに対しても手術、化学療法、放射線療法を行うことができます。 適切な治療のためには、がんの妊婦に対する各治療の基本戦略を理解する必要があります。
1)手術
妊婦の手術に関しては、America College of Obstetrics and Gynecology (米国産科婦人科学会:ACOG)がガイドラインを提供しています。 妊娠中の手術に関しては、その週数に関係なく、躊躇するべきではないとしています。また、手術は、新生児および小児科の施設で行われ、帝王切開分娩が迅速に行える産科医療体制の整った病院で行うべきだとしています。 また、この施設では胎児の安全のために胎児心拍モニタリングを行える必要があります。
2)抗がん薬治療
抗がん薬は、おのおの母体と胎児に対して独自の毒性を持っています(図5)。骨髄抑制、心毒性、腎毒性などは患者である母体や非母体患者で頻繁に見られます。抗がん薬の中には、妊娠初期に投与されると胎児の奇形の可能性を高めるものがあります。妊娠中期から後期の使用にて胎児の成長への影響と汎血球減少が誘発されるものもあります。
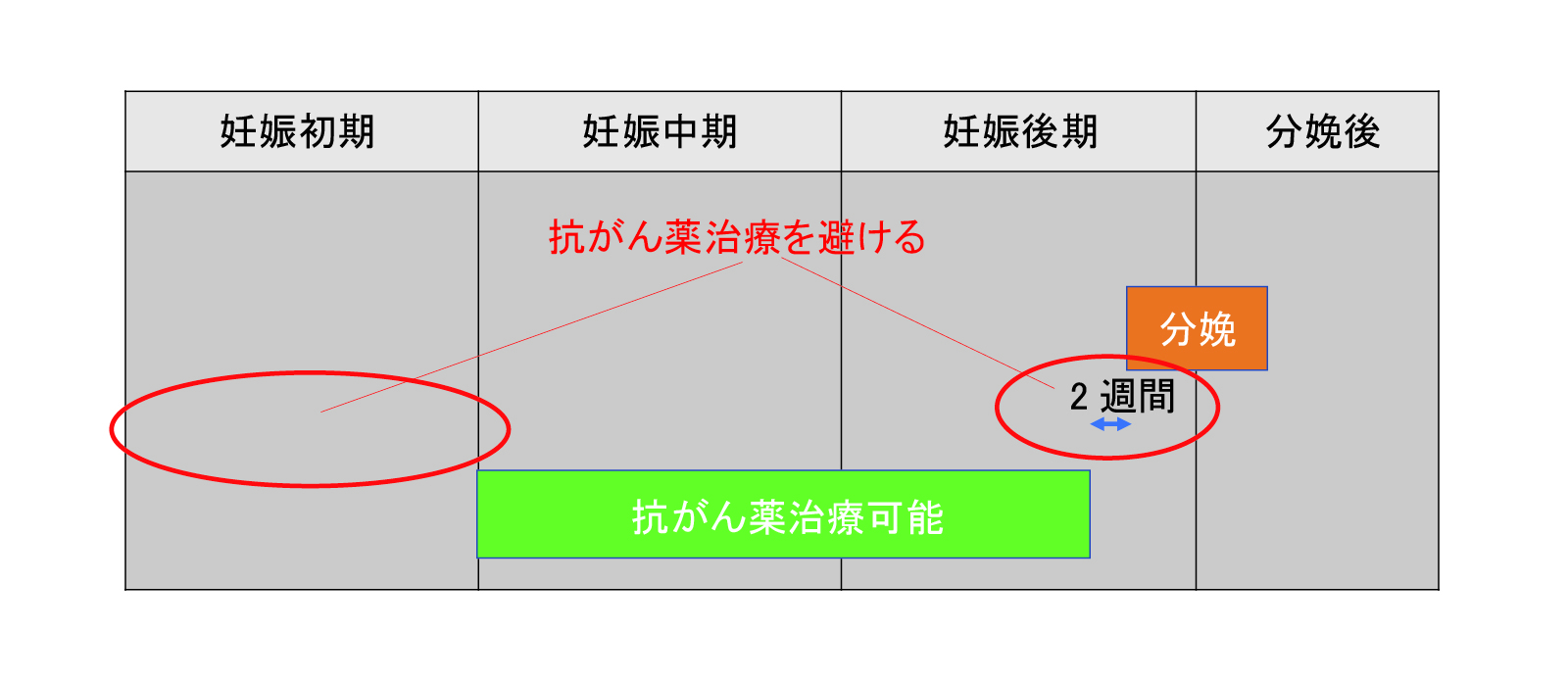
抗がん薬は通常、器官形成期が終了した妊娠中期から開始されます(図6)。それはこの時期に行うと奇形のリスクが高まる薬物が多いためです。また、分娩前に化学療法を避ける必要があります(図6)。少なくとも2週間の間隔が推奨されます。これは母体である患者と新生児の両者において骨髄抑制が分娩前後に生じることがあっては困るからです。
3)放射線治療
散乱放射線と放射線のもれについて知っておく必要があります。 患者が放射線療法を受けると、放射線は患者の身体、細胞、壁などで散乱します。照射された放射線もコリメータ(放射線の照射を直線にする装置)から漏れ出し、ごく一部照射野から漏れ出します。 中心軸に放射された約0.35%が、30 cmの距離で測定すると20×20cm2 の領域において散乱放射線として計測されます。 妊娠初期に乳房または胸壁に放射線を照射すると、胎芽または胎児は照射された線量の0.1〜0.3%に曝露されます。例えば、処方線量が50 Gyの場合、胎児が50〜150 mGyを受けることになります。さらに、胎児が成長すると胎児のがんへの接近により多くの線量にさらされることを知っておく必要があります。
胎児への放射線被曝の出生後の影響も知っておく必要があります。10,000人に1人の発がんの追加リスクは、1 mGyまでの胎児の放射線量で示されます。ACRは、10 mGyの線量での発がんリスクを、悪性腫瘍のバックグラウンド率が0.2〜0.3%から0.3〜0.7%に増加すると説明しています。
妊娠中にがんが見つかった場合の診断・治療の考え方について
以上に述べた通り妊娠に安全と考えられる手順により診断を行う必要がありますが、これは過不足なく行う必要があります。特に妊娠ということを意識するがあまり必要な検査を省くことや簡略化することは母体にとって非常に危険な行為であることを理解する必要があります。しっかりと診断した後は、その妊娠週数での治療オプションが妊娠および胎児にどのように影響するかを評価する必要があります。これらを患者およびその家族とよく相談し、彼らの意思を確認する必要があります。これらの手順を踏んで妊娠の継続を含め治療法を選択するとともにその開始時期を決定する必要があります。
滋賀医科大学医学部 産科学婦人科学講座
木村 文則
| 妊娠週数 | 受胎後の週数 | <50 mGy | 50-100mGy | >100mGy |
|---|---|---|---|---|
| 0-2週 | 受胎前 | なし | なし | なし |
| 3-4週 | 1-2週 | なし | おそらく認めない | 自然流産の可能性 |
| 5-10週 | 3-8週 | なし | 潜在的な影響を臨床的に検出するには微妙すぎる | 用量の増加に伴って奇形の可能性 |
| 11-17週 | 9-15週 | なし | 潜在的な影響を臨床的に検出するには微妙すぎる | IQの低下または精神遅滞のリスクは、用量の増加に伴う頻度と重症度の増加 |
| 18-27週 | 16-25週 | なし | なし | IQの低下は診断用量では認めない |
| 28週以上 | 26週以上 | なし | なし | 本週数診断のためにはさらに高用量の放射線が必要であり一般には適さない |
図4 妊娠中の放射線の胎児への影響
| 抗がん薬 | 母体 | 妊娠16週までの胎児 | 妊娠17週以降の胎児 |
|---|---|---|---|
| シクロホスマミド | 骨髄抑制 | 奇形:冠動脈欠損、眼顔面奇形、口蓋裂、小頭症、発育遅延、発達遅延 | 発育遅延、小頭症、新生児汎血球減少症 |
| シスプラチン | 骨髄抑制・腎毒性・神経毒性 | 先天性欠損の報告なし・未知の晩期障害 | 晩発効果 |
| ブレオマイシン | 線維性肺炎 | 先天性欠損の報告なし | |
| エトポシド | 骨髄抑制・出血傾向 | 発育遅延、汎血球減少症 | |
| ドキソルビシン | 骨髄抑制・心筋毒性 | 奇形:肛門奇形、直腸膣瘻、大頭症 |
図5 抗がん薬の母体と胎児への影響